盆腔腫瘤
来源:74U閱讀網
視網膜中央動脈阻塞
視網膜中央動脈阻塞百科
視網膜中央動脈是視網膜內層營養的唯一來源,由於該動脈屬於終末動脈,分支間無吻合,一旦發生阻塞,視網膜內層血供中斷,引起急性缺血,使視功能急劇障礙,本病發病急驟.大多數為單眼,亦可在數日或數年後累及另眼,患者發病年齡多在40歲以上.性別方面無明顯差異.
視網膜中央動脈阻塞
視網膜中央動脈阻塞病因
心血管病變(55%)
本病多數病例患有動脈硬化,高血壓等心血管系統疾病,全身或局部的炎癥性血管病(如顳動脈炎,血栓性脈管炎,結節性動脈周圍炎,behcet病,Eales病,葡萄膜炎等)均可累及該動脈,引起該動脈內膜增生或水腫,使管腔狹窄,內壁粗糙,由於血流沖力,狹窄處常留有間隙,當間隙剩有原管腔的1/3時,臨床無表現,但在某些因素作用下(如血栓形成,血管痙攣,血流灌註壓不足或眼壓升高等),此間隙可突然關閉.此外,動脈痙攣急性進行性高血壓病,腎性高血壓等的動脈痙攣和慢性進行高血壓病在全身小動脈廣泛硬化基礎上的動脈痙攣,均可累及視網膜中央動脈引起其主幹或分支的一過性阻塞.
栓塞(5%)
本病很少由血循環中的栓子引起,已如前述,由栓子發生阻塞者,栓子常來源於心瓣膜及附近大動脈內壁脫落的贅生物,如:細菌性心內膜炎時主動脈瓣,二尖瓣上的贅生物,大動脈粥樣硬化的斑塊及動脈瘤內的血栓等,栓子的病理檢查發現有:鈣,膽固醇,脂,中性脂肪及血小板等,此外,文獻報道亦有:空氣,脂肪,腫瘤碎片,可的松,膿塊,寄生蟲及蟲卵等,視網膜中央動脈在進入視神經及眼球之前,由於視神經硬鞘膜及鞏膜篩板處管徑窄,為栓塞之好部位,體積較小的栓子,可發生於該動脈的某一分支.
其他因素(5%)
其他眼球後麻醉時球後出血及外科手術時俯臥全身麻醉後,亦能發生視網膜中央動脈阻塞,其原因可能與眼球受到壓迫及患者處於失血或休克狀態有關.

視網膜中央動脈阻塞
視網膜中央動脈阻塞癥狀
無論主幹或分支阻塞,根據上述臨床表現,即可作出診斷,在主幹阻塞中央靜脈阻塞時,因肯底廣泛出血和水腫,動脈可被隱沒,僅憑眼底所見,易於誤診為單獨的中央靜脈幹阻塞,可從視功能突然喪失而予以鑒別,臨床表現因阻塞位置(主幹或分支阻塞)及程度(完全性或不性阻塞)而有所不同.
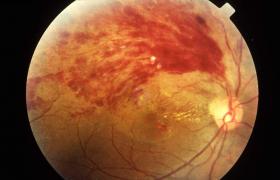
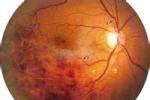
主幹完全性阻塞時,在大多數病例,視功能立刻或數分鐘內完全喪失,瞳孔散大,直接對光反射消失,但有一些病在視野顳側周邊尚保留一狹窄的光感區,其原因可能與鼻側視網膜視部向前延伸多於顳側,而周邊部全層視網膜營養受脈絡膜及視網膜動脈雙重供養有關,有一些病例,在生理盲點附近也可殘留視野小島,其原因可能是視盤周圍視網膜通過Zinn-Haller環小分支或後睫狀動脈與視網膜血循環吻合後取得血供所致,檢眼鏡下,阻塞一開始,視盤仍保持原有色澤,視網膜動脈高度狹窄,血柱顏色發暗,管壁中央反射光變得非常狹細,甚或消失,其末梢小分支則已不易見到,靜脈管徑亦明顯變窄,有時血柱斷裂成節段狀並緩慢移動,整個視網膜,特別是後極部視網膜成乳白色混濁,黃斑中心凹因無視網膜內層,不受視網膜中央動脈血供影響,其正常的紅色,在周圍乳白色混濁襯托下,呈對比顯著的圓形或類圓形暗紅色或棕紅色斑,稱為櫻桃綠斑(cherryredspot),但也有少數病便,因水腫特別強烈,形成皺襞,掩蓋中心凹而使櫻桃紅斑不能見到,阻塞後1~2周,視網膜混濁自周邊部向後極部逐漸開始消退,視網膜恢復透明,接近原來的眼底色澤,其內層已陷於壞死萎縮,視功能不可能恢復,視網膜動脈仍極狹窄,管壁變性增厚,可出現白鞘或白線化,靜脈管徑亦細小,有時可見平行白鞘,後極部眼底常有色素紊亂,即色素小點及脫色小點,呈粗糙的顆粒狀外觀,視盤褪色蒼白,境界清楚,稱為血管性視神經萎縮.
主幹不完全性阻塞,視功能及檢眼鏡下改變,亦因程度而異,輕者視網膜動脈管徑無明顯改變,視網膜混濁輕微,視功能損害亦相對較輕,重者與完全性阻塞相接近,偶爾能見到動脈內血柱呈節段狀離心性緩慢流動.
分支阻塞,視網膜各動脈大小分支均可發生阻塞,以顳上支阻塞多見,當分支完全阻塞時,該分支管徑狹窄,其血供區視網膜水腫混濁,相應處視野突然消失,如果黃斑部亦包括在內,則出現櫻桃紅斑,中心視力急劇下降,分支不完全阻塞,因阻塞程度而有輕重不等的眼底改變及視功能損害.
視網膜中央動脈阻塞時,偶爾可見視網膜少數出血點,大多在視盤附近,這種小出血點發生於阻塞數周後,可能是新生小血管吻合膨脹破裂或毛細血管因缺氧損害而滲漏所致,如果眼底有較為廣泛而濃密的片狀或火焰狀視網膜出血,則為合並靜脈阻塞.
我國大約有15%的人有睫狀視網膜動脈存在(張美欣,1979),當視網膜中央動脈主幹阻塞時,如果患者存在有此種異常動脈,則因有該動脈血供而仍能保存視盤顳側一小塊顏色正常的視網膜(通常包括黃斑部),使殘留部分中心視力,反之,這一異常動脈也可突然發生阻塞,視盤黃斑部視網膜蒼白,水腫混濁,中心視力急劇下降,並有中心暗點.

視網膜中央動脈阻塞
視網膜中央動脈阻塞檢查
因造影與阻塞發生相隔時間,阻塞部位和程度的不同,以及阻塞後血循環代償與重建情況不同,以致造影所見各異,從動脈完全無灌註,充盈遲緩,小分支無灌註直至充盈完全正常均可見到,總的說來,有下列幾種表現:
病程早期的熒光造影所見:臨床上,在阻塞一開始立即進行熒光血管造影的機會可以說是沒有的,所謂病程早期所見,實際上是指發病數小時或數日後的造影改變.
主幹完全性阻塞時,視網膜動脈無熒光染料灌註,但視盤的毛細血管由睫狀動脈供血,卻很快有色素充盈,而且明顯擴張,形成側支吻合,並迅速回流於視盤上中央靜脈根部,使染料積於靜脈主幹近端,同時呈現特殊的逆流現象,即染料從靜脈主幹向視盤外靜脈支逆行充盈.
主幹完全性阻塞突然有所緩解,或是主幹不完全性阻塞時,造影所見因造影當時的阻塞程度而異,阻塞較重者表現為熒光充盈遲緩,視網膜動脈完成循環時間,正常眼約1~2s,而在受阻動脈可延長達30~40s,靜脈出現熒光時間也非常緩慢,正常時動脈期至靜脈早期相差僅1~2s,而此時則可延長達30~40s,靜脈熒光暗淡或呈顆粒狀,提示血行嚴重不暢,阻塞程度較輕者,動、靜脈充盈時間稍延長或完全正常.
分支完全性阻塞造影時,可以見到血流至阻塞處突然中斷,在該處管壁有熒光滲漏,分支完全性阻塞的另一指征為逆行充盈,由於阻塞分支末梢端的壓力相當低,使毛細血管來的血液回流成為可能,因而在阻塞初期的熒光片上,可見該動脈末梢端染料灌註早於阻塞處近端.
分支不完全性阻塞,阻塞處管壁無熒光滲漏,該動脈支熒光充盈時間比其他正常分支略延長或完全正常.
病程後期是指阻塞發生後數周乃至數月後,此時熒光造影在主幹或分支完全性阻塞眼雖因岕支循環形成崦動脈充盈時間恢復正常,但動,靜脈管徑狹窄,血管鞘膜,側支管道及毛細血管無灌註區等仍能見到,有時也可發現微動脈瘤,新生血管等異常熒光及視網膜增殖膜等所顯假熒光.
視網膜中央動脈阻塞預防
本病對視功能的損害極為嚴重,是否能挽救部分視功能,決定於就診及搶救是否及時,也決定於阻塞的程度,部位,原因,發病後數小時內立即得到搶救者,預後較好;由於血管痙攣引起者及阻塞不完全者預後較好;分支阻塞較主幹阻塞的預後較好;阻塞發生於視網膜中央動脈進入視神經硬鞘膜之後與進入視神經纖維束之前,因此處易於迅速建立側支循環,預後亦優於阻塞發生在進入硬鞘膜處及已進入視功能纖維束內處.