漿細胞瘤
来源:74U閱讀網
膜性腎病
膜性腎病百科
膜性腎病(membranousnephropathy,MN)又稱膜性腎小球腎炎(membranousglomerulonephritis),病理特點是腎小球基底膜上皮細胞下彌漫的免疫復合物沉積伴基底膜彌漫增厚,臨床以腎病綜合征(NS)或無癥狀性蛋白尿為主要表現.
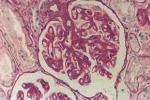
膜性腎病
膜性腎病病因
原發和繼發因素(30%):
免疫性疾病 系統性紅斑狼瘡,類風濕性關節炎,糖尿病,橋本甲狀腺炎,Graves病,混合性結締組織病,舍格倫綜合征,原發性膽汁性肝硬化,強直性脊柱炎和急性感染性多神經炎.
感染:乙型肝炎,丙型肝炎,梅毒,麻風,絲蟲病,血吸蟲病和瘧疾.
藥物及毒物 有機金,汞,D-青黴胺,卡托普利和丙磺舒.
腫瘤 肺癌,結腸癌,乳腺癌和淋巴瘤.
其他 結節病,移植腎再發,鐮狀細胞病和血管淋巴樣增生(Kimura病),但75%的膜性腎病找不到上述原因,即屬於原發性膜性腎病.
潛在的致病抗原(25%):
雖然一些學者報道在膜性腎病患者腎小球上皮下沉積復合物中找到包括DNA,甲狀球蛋白,腫瘤相關抗原,腎小管上皮抗原,乙肝病毒等在內的一系列抗原,但是僅有上述蛋白質的沉著不一定會致病,目前對引起本病腎小球基底膜上皮下免疫復合物沉積的致病抗原,抗體尚未明確.
上皮下免疫復合物(25%):
循環免疫復合物沉著:Dioxon和Germuth應用小劑量的異性蛋白質(2.5mg/d)每天註射造成瞭傢兔的慢性血清病,其腎臟病變類似膜性腎病,免疫復合物沉積在上皮下,循環中隻發現分子較小的免疫復合物,相反,如果傢兔接受異性蛋白的劑量和方法不同,則會出現顆粒較大的免疫復合物,其沉積部位是系膜而非上皮下,Germuth強調膜型腎病循環中的免疫復合物應具備分子量小,帶大量負電荷兩大特點,然而這兩點真正在體內不易同時具備,對循環免疫復合物學說的可靠性仍有懷疑.
非腎性抗原所致的免疫復合物原位形成:該學說指出病損可由循環性抗體與一種腎小球的非固有抗原發生反應而引起,後者是由於基底膜的某些生化性能和靜電親和力而於事先“植入”到腎小球形成原位免疫復合物,從而損傷腎小球.
腎性抗原所致的免疫復合物原位形成:此為腎小球局部固有抗原成分與循環抗體反應生成原位免疫復合物,這是20世紀80年代以來一致公認較為可信的學說.
補體介導 (5%):
年,Salant,Couser等在被動Heymann腎炎模型中首次提出瞭補體激活是致病的必備條件,研究證實,膜性腎病的腎小球中找不到炎癥細胞浸潤,亦無補體經典激活途徑所產生的C5a等裂解產物,但發現瞭含有補體成分Csb-9的膜攻擊復合物(C5b-9 mem-brane attack complex,MAC).
這種膜攻擊復合物(MAC)可插入腎小球上皮細胞膜的磷脂雙層結構,引起細胞膜結構損傷,影響腎小球基底膜的合成,修復,改變毛細血管通透性,免疫電鏡證實膜攻擊復合物可被上皮細胞從基底膜側轉移到腎小囊側,並經胞吐作用排至尿液,使在膜性腎病患病初期或免疫活動時尿液中膜攻擊復合物排泄量上升,MAC還可以激活腎小球上皮細胞,使其在局部釋放直接作用於基底膜的炎癥介質和氧自由基,大量氧自由基釋出使脂質氧化,引起腎小球上皮細胞及基底膜Ⅳ膠原降解並增加基低膜對蛋白的通透性,從而引起蛋白尿,加用普羅佈考(丙丁酚)(Probucol)這一抗氧化劑後蛋白尿減少85%.
研究發現,腎小球上皮細胞功能多樣,如腎小球上皮細胞膜具有收縮性,可以對抗4.67kPa(35mmHg)的跨膜靜水壓力,上皮細胞是腎小球濾過屏障的重要組成部分;上皮細胞與細胞黏附分子的整合素α3β1反應;釋放出多種細胞因子和炎癥介質,包括:①生物活性酯:如花生四烯酸環氧化酶產物PGE2,TXA2等以及脂氧化酶產物12-羥二十碳四烯酸(12-HETE),②基質金屬蛋白酶(MMP)-9和某種基質金屬蛋白酶組織抑制物(TIMP),③纖溶因子:為組織型及尿激酶型纖溶酶原激活劑以及抑制物,④生長因子及分化因子:為轉化生長因子(TGF),血小板生長因子(PDGF),表皮生長因子(EGF),⑤與炎癥,免疫識別,趨化有關的細胞因子:如白介素類.
此外,上皮細胞表面有補體和多種生長因子的受體,實驗動物SD大鼠細胞表面存在致膜性腎病的有關抗原;腎小球上皮細胞對基底膜合成與修復有重要作用;細胞培養證明足突細胞可以合成Ⅳ膠原,纖維結合素等基質成分,動物模型及臨床研究均提示在膜性腎病中層粘連蛋白,硫酸肝素蛋白多糖,Ⅳ膠原等基質合成增多,這些經TGF-β2介導的細胞外基質成分的變化,是導致基底膜增厚的原因之一.
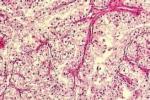
膜性腎病
膜性腎病癥狀
膜性腎病的癥狀
蛋白尿類風濕關節炎利尿尿蛋白腎病綜合征水腫血尿下肢水腫
本病可見於任何年齡,但大部分病人診斷時已超過30歲,平均發病年齡為40歲,發病年齡高峰為30~40歲和50~60歲兩個年齡段,膜性腎病大多緩慢起病,一般無前驅上呼吸道感染史,少數病人呈無癥狀性蛋白尿,多數病人(70%~80%)有大量蛋白尿,表現為腎病綜合征,MN潛伏期一般為幾周至幾個月,其間腎小球上皮下沉積物逐步形成,但尿蛋白排泄量增多尚未達到足以形成臨床癥狀,引起病人註意的程度,80%的病人以水腫為首發癥狀,20%因蛋白尿就診,特發性膜性腎病尿蛋白排出量通常為每天5~10g,亦可高達20g/d,多為非選擇性蛋白尿,尿蛋白的量因每天蛋白質攝入,體位,活動量,腎血流動力學指標不同而波動很大,一般無肉眼血尿,50%的成人和大多數兒童出現鏡下血尿,與許多急性感染後腎炎不同,本病初期多無高血壓,但隨著疾病發展30%~50%病人出現血壓升高,早期腎功能多正常,起病數周至數月因腎小球濾過下降,間質病變等因素可逐漸出現腎功能不全及尿毒癥,本病易合並腎靜脈血栓形成,我國發生率可達40%,誘發因素包括血清白蛋白過低(<2.0~2.5g/dl),強力過度利尿,長期臥床等.
原發性膜性腎病的實驗室檢查主要有蛋白尿,低白蛋白血癥,高脂血癥和脂尿,通常血清C3,C4和其他補體成分水平正常且無循環免疫復合物,在MN活動期,尿中C5b-9顆明顯升高,為排除繼發病因,需要進行乙肝病毒,丙肝病毒,梅毒,狼瘡性腎炎及其他結締組織病和腫瘤指標等免疫學的檢測.
患者起病隱匿,常表現為典型的腎病綜合征,可伴有高血壓或鏡下血尿,肉眼血尿少見;蛋白尿選擇性低,尿C3,C5b-9增高,血C3一般正常;病情常維持多年不變,部分可自然緩解,根據上述的臨床特點,可對MN進行診斷,但最後的確診尚須腎活檢.
本病需與腎病綜合征的其他病理類型及繼發性MN如SLE等相鑒別,在MN中,近2/3為原發,其餘1/3為繼發,有許多抗原可以引起MN的發生,在狼瘡性腎炎,膜增生性腎炎及IgA腎病中,除瞭有免疫復合物的沉積外還有大量的細胞增生;而原發MN基本上看不到細胞的增生,且腎移植後不易復發,兒童MN要高度懷疑和排除繼發性腎小球疾病,特別是乙肝相關性腎炎和狼瘡性腎炎,老年MN要警惕腫瘤的存在;有報道老年MN患者40%為惡性腫瘤所致,而在惡性腫瘤的成人患者中,約10%出現原發性腎病綜合征的表現;有15%的實體瘤與MN相關,而1.5%的MN患者有惡性腫瘤的表現.
膜性腎病
膜性腎病檢查
膜性腎病檢查項目
腎臟切片腎臟超聲檢查間接免疫熒光試驗腫瘤篩查塗片
幾乎所有病例均有蛋白尿,超過80%的病例尿蛋白≥3.5g/24h,嚴重者可≥20g/24h,通常為非選擇性蛋白尿,但20%病例可呈選擇性蛋白尿,尿中C5b-9,C3增多,提示MN處在活動期,嚴重蛋白尿時,尿中C5b-9亦可增加,通常可有鏡下血尿,但肉眼血尿罕見,嚴重腎病變的患者,可見明顯低蛋白血癥,其他如IgG也可降低;血脂升高,表現為低密度和極低密度脂蛋白均升高,但隨著尿蛋白的減少,高脂血癥可恢復正常.
原發性MN無論是否在腎小球免疫沉積物中發現補體,血清補體水平均正常,如果發現MN的患者血清補體水平低下提示原發病可能為系統性疾病(如SLE).
由SLE,乙型,丙型肝炎等引起的MN,可出現冷球蛋白血癥,在MN活動期,患者尿中C5b-9可升高;並發深靜脈血栓的患者可出現高纖維素蛋白血癥,血中抗凝血因子下降,部分患者可有紅細胞增多.
如老年患者有腸道異常,消瘦,咯血的癥狀,應做潛在腫瘤的選項檢查.
病理解剖
從大體解剖來看,腎臟呈黃色,體積增大,因MN所有的腎小球損害幾乎是均勻一致的,所以其他慢性腎臟病腎臟肥大的特征在MN中見不到,這似乎能解釋其腎臟皮質表面相對平滑的原因,甚至在病情進展的病例中也是這樣,腎衰者,包膜下可以有瘢痕形成.
光鏡檢查
光鏡顯示由免疫沉積引起的彌散性腎小球毛細血管壁增厚,由於基底膜突出物圍繞瞭染色的免疫沉積物銀染色呈刺突狀,早期腎小球病變彌漫均勻可見,腎小球毛細血管襻僵硬,毛細血管壁增厚,無明顯細胞增生,做PAM染色,典型病例可見毛細血管襻上的釘突及上皮下沉積的免疫復合物,晚期病變加重,毛細血管壁明顯增厚,管腔變窄,閉塞,系膜基質增寬,進一步發展可出現腎小球硬化及玻璃樣變,近曲小管上皮細胞出現泡沫樣變(腎病綜合征的特征性改變);合並高血壓者動脈及小動脈硬化明顯,另外間質中可見有炎癥細胞的浸潤,單核巨噬細胞及淋巴細胞是間質中的主要細胞類型,輔助/誘導T淋巴細胞占優勢.
電鏡檢查
整個腎小球毛細血管襻顯示特征性的上皮下電子致密物沉積,這可能是早期病變的惟一改變,也可以發現粗大的免疫復合物沉積於上皮細胞下有電子致密物的沉積,且被釘突所分隔,足突細胞足突隔合,GBM初期正常,而後由於致密物的沉積出現凹陷,最後GBM將致密物完全包裹,另一特征為電子致密物消失,而在相應區域出現透亮區,根據電鏡所見,部分殘餘基底膜區域在其外側出現修復現象,原發性MN常有間質纖維化和小管萎縮.
免疫熒光檢查
可見上皮下免疫球蛋白及補體成分呈特征性均勻的細顆粒狀沉積於毛細血管壁,而顯現出毛細血管襻的輪廓,其中IgG最常見,95%以上的病例有C3沉積,另外還可以有IgA,IgM甚或IgE的沉積,沉積的量隨病程而異;起初少,然後逐漸增多,最後又減少,在部分病例中可發現有HBsAg及CEA,MN腎病根據病理可分4期:
Ⅰ期:又稱早期上皮細胞下沉積期,光鏡下無明顯病理學改變,部分病例基底膜可稍增厚,電鏡下觀察可見上皮下有少量免疫復合物沉積,在沉積區域,可見足突融合,值得提出的是在Ⅰ期的早期,電鏡檢查多正常,而免疫熒光則呈陽性反應,提示對於早期診斷,免疫熒光檢查更為敏感.
Ⅱ期:又稱釘突形成期,光鏡下可見毛細血管襻增厚,GBM反應性增生,呈梳齒狀改變--釘突形成,免疫熒光檢查上皮下可見大量免疫復合物沉積.
Ⅲ期:又稱基底膜內沉積期,光鏡下腎小球開始出現硬化,毛細血管腔阻塞,釘突逐漸連成一片,包裹沉積物,形成雙軌,電鏡下沉積物界限不清.
Ⅳ期:又稱硬化期,GBM嚴重不規則增厚,毛細血管襻扭曲,腎小球萎陷並出現纖維化,釘突消失;腎間質可見細胞浸潤及纖維化並伴腎小管萎縮,電鏡下沉積物包含在基膜中難以識別,此時免疫熒光檢查常為陰性.
膜性腎病預防
註意休息,避免勞累,預防感染,飲食以低蛋白為主,註意補充維生素,避免應用損害腎臟的藥物.
在藥物治療期間,每1~2周門診復診,觀察尿常規,肝,腎功能,兒童患者應註意生長發育情況,以指導療程的完成.
活動性病變控制後及療程完成後,應重復腎活檢,觀察腎組織病理改變情況,判斷是否存在慢性化傾向,以便及時采取措施.
註意保護殘存腎功能,糾正使腎血流量減少的各種因素(如低蛋白血癥,脫水,低血壓等)以及預防感染,都是預防中不可忽視的重要環節,對於影響病人療效和長期預後的並發癥,應積極給予治療:
感染:激素治療易發生感染,一旦發現應及時選用對致病菌敏感,強效且無腎毒性的抗生素積極治療,有明確感染灶者應盡快去除.
血栓及栓塞並發癥:一般認為,當血漿白蛋白濃度低於20g/L時,提示存在高凝狀態,即應開始預防性抗凝治療,抗凝藥一般應持續應用半年以上,抗凝及溶栓治療時均應避免藥物過量導致出血.
急性腎衰竭:腎病綜合征並發急性腎衰竭如處理不當可危及生命,若及時給予正確處理,大多數病人可望恢復.