陰莖結核疹
来源:74U閱讀網

小兒糖尿病腎病
小兒糖尿病腎病百科
糖尿病腎病是常見的多發糖尿病並發癥.由糖尿病引起的微血管病變而導致的腎小球硬化,是糖尿病引起的最嚴重的並發癥之一和主要死亡原因之一.糖尿病是一種常見的代謝綜合征,不僅表現血糖升高,而且伴有脂肪、蛋白質、水和電解質代謝紊亂.糖尿病早期腎體積增大,腎小球濾過率增加,處於高濾過狀態,以後逐漸出現間隙蛋白尿或微量白蛋白尿,隨著病程的延長出現持續蛋白尿、水腫、高血壓、腎小球濾過率降低,進而腎功能不全、尿毒癥.由於屬糖尿病的晚期並發癥,因此在兒科階段較少見到.
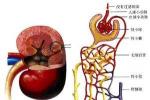
小兒糖尿病腎病
小兒糖尿病腎病病因
(一)發病原因根據病因分型如下:
1.自身免疫(1)環境因素:
①病毒感染:Coxsackie B組病毒、EB病毒、腮腺炎病毒等.
②牛乳蛋白:過早、過多的攝入牛乳制品,其中酪蛋白作為抗原,觸發糖尿病發生.牛乳中牛胰島素可引起破壞人β細胞功能的免疫反應.
(2)自身抗原:有谷氨酸脫羧酶(GAD)、胰島素、胰島抗原、胰島細胞抗原,產生相應的自身抗體如GAD抗體、胰島細胞抗體(ICA)、胰島素自身抗體(IAA)等.
2.1型糖尿病 胰島β細胞破壞,導致胰島素絕對缺乏,分2個亞型.
(1)免疫介導性:有HLA-Ⅱ類易感性基因,自身免疫包括GAD65體,IA-ICA512(蛋白質酪氨酸磷酸酶樣抗體),2A-2β/Phogrin抗體、IAA、ICA69及多株ICA抗體.亦可伴隨其他自身免疫病.兒童青少年多為此型,亦可發生於任何年齡.
(2)特發性:指某些特殊人種中的特殊糖尿病.如美國黑人和南亞印度人1型糖尿病始終無自身抗體.
3.2型糖尿病 以胰島素抵抗為主伴胰島素分泌不足,或以胰島素分泌不足為主伴胰島素抵抗,此類病人最多,在分類中的定義最不明確.本病也可能為異質性的疾病.明確病因後則歸為特殊類型.
4.其他特殊類型糖尿病 有下面幾類:
(1)β細胞功能的遺傳缺陷:①肝細胞核因子-1α(HNF-1 )基因即MODY3基.②肝細胞核因子-4α(HNF-4α)基因即MODY1基因.③肝細胞核因子-1(HNF-1)基因即MODY4基因.④肝細胞核因子-1β(HNF-1β)基因即MODY5基因.⑤葡萄糖激酶(GCK)基因即MODY2基因.⑥Beta A2 NEURODL MODY6基因.⑦線粒體DNA突變:常見的為t RNALeu(UUR)基因t RNA 3243A-G突變,以神經性耳聾最多見.⑧其他.
(2)胰島素作用的遺傳缺陷:
①其共同特點:高血糖高胰島素血癥;糖尿病病情輕重不一,有明顯的胰島素抵抗.常伴有黑棘皮病.
②本型又分幾種:A型胰島素抵抗;小精靈樣綜合征;Rabson-Mendenhall綜合征;脂肪萎縮性糖尿病(Seip-Lawrence)綜合征及其他.
(3)內分泌疾病引起糖尿病.
(4)藥物或化學物誘導產生糖尿病:戊烷脒、Vacoi(殺鼠藥)、二氮嗪、γ-幹擾素、苯托英鈉;環孢素、芐噻嗪、β-腎上腺素能激動劑;還有噻嗪和襻類利尿劑及煙酸、抗結核藥和口服避孕藥.
(5)感染:先天性風疹,巨細胞病毒感染及其他.
(6)免疫介導的罕見類型:僵人綜合征.
(7)胰島素受體抗體病:又稱B型胰島素抵抗.此種受體抗體阻斷胰島素與受體的結合,有明顯的高胰島素血癥及嚴重的胰島素抵抗和黑棘皮病.常伴有系統性紅斑狼瘡等自身免疫病.
(8)伴有糖尿病的綜合征:此類疾病日漸增多,已經報道的有40多種.ADA 1997年列出10種:3種染色體病為Tumer綜合征、Klinefilter綜合征和Down綜合征.3種運動神經元病為Fried-Reich共濟失調、強直性肌營養不良和Huntington舞蹈癥;間歇性卟啉病時由紅細胞尿卟啉合成酶1基因突變.此外還有Walfrom綜合征、Prader-Willi綜合征為染色體15q缺陷和Laurence-Moon-Biedl綜合征.
5.妊娠糖尿病 為在妊娠期間新診斷的IGT和糖尿病.
(二)發病機制1.遺傳易感 1型糖尿病的發病與HLA-Ⅱ類抗原DR3、DR4有關,單卵雙胎先後發生糖尿病的一致性為35%~50%,如同時有HIA-DR3/DR4者發生糖尿病一致性為70%.近年研究表明,發現HIA-DQA鏈第52位精氨酸、DQB鏈第57位非門冬氨酸等位基因為1型糖尿病易感性基因;HLA-DQA鏈第52位非精氨酸,DQB鏈第57位門冬氨酸等為糖尿病保護基因發生.因此HLA-Ⅱ類分子DR-DQA1-DQB1的結構是影響1型糖尿病的易感性和保護性的主要因素.
此處重點介紹1型糖尿病.
1型糖尿病為一種在遺傳基礎上由環境因素激發自身免疫性疾病.病因學的研究經過近些年雖然有許多進展,特別在遺傳基因和免疫功能方面已有很多的發現,但是仍存在一些問題還未能闡明β細胞破壞的機制.兒童時期的糖尿病絕大多數是由於自身免疫引起的1型糖尿病.其他類型的糖尿病(如MODY)在我國起病於15歲以下兒童者報告少見.由於我國兒童發生肥胖癥的明顯增多,於15歲以前發生2型糖尿病和IGT的病人近年來時能見到,其中亦有糖尿病傢族病史的,是否為MODY尚待研究.其他的有糖尿病的綜合征如Wolfram綜合征國內亦有報道.
2.病理生理 胰島素分泌不足或完全缺乏造成葡萄糖利用減少,同時一些反調節激素如胰高糖素、腎上腺素、皮質醇、生長激素分泌增加,促使肝糖原分解和糖原異生增加、脂肪分解和蛋白質分解加速,最終導致血糖升高、血滲透壓增高.當血糖濃度超過腎閾值10mmol/L(180mg/dl)時,導致滲透性利尿,臨床出現多尿、多飲癥狀,糖尿產生,嚴重者可出現電解質失衡和脫水.另外,脂肪分解加速,遊離脂肪酸過多,最終酮體產生,形成酮癥酸中毒(ketoacidosis).
小兒糖尿病腎病
小兒糖尿病腎病癥狀
胰島細胞破壞90%左右可出現糖尿病臨床癥狀.各年齡均可發病,小至出生後3個月,但以5~7歲和10~13歲二組年齡多見,患病率男女無性別差異.
兒童糖尿病起病多數較急驟,幾天內可突然表現明顯多尿、多飲,每天飲水量和尿量可達幾升,胃納增加但體重下降.年幼者常以遺尿、消瘦引起傢長註意.有相當多的病人(約40%),常以急性酮癥酸中毒為首發表現,尤其多見於年幼者.表現為胃納減退、惡心、嘔吐、腹痛、關節肌肉疼痛、呼吸深快、呼氣中帶有酮味,神志萎靡、嗜睡、嚴重者可出現昏迷.
根據患兒出現明顯多飲,多尿、多食和消瘦,空腹血糖≥7.0mmol/L,口服糖耐量試驗2h血糖值>11.1mmol/L,可診斷1型糖尿病.
1999年WHO對糖尿病的診斷標準見表1.
小兒糖尿病腎病
小兒糖尿病腎病檢查
1.血糖測定血糖測定以靜脈血漿(或血清)葡萄糖為標準.1997年美國糖尿病學會(ADA)制定的診斷糖尿病的標準:正常空腹血糖<61mmol=""l=""110mg=""dl=""6=""1=""6=""9mmol=""l=""7=""0mmol=""l=""ogtt=""2h="">11.1mmol/L,即可診斷糖尿病.糖耐量試驗不作為臨床糖尿病診斷的常規手段.
2.血漿C肽測定C肽測定可反映內源性胰島β細胞分泌功能,不受外來胰島素註射影響.有助於糖尿病的分型.兒童1型糖尿病時C肽值明顯低下.
3.糖化血紅蛋白(HBAlc)是代表血糖的真糖部分,可反映近2個月血糖平均濃度,是判斷一段時間內血糖控制情況的客觀指標,與糖尿病微血管及神經並發癥有一定的相關性.正常人HBAlc<6hbalc=""6=""7=""hbalc="">8%,糖尿病並發癥顯著增加.因此,美國糖尿病學會要求糖尿病的HBAlc控制在<7>8%應需采取措施.
4.胰島細胞抗體(ICA)、胰島素自身抗體(IAA)、谷氨酸脫羧酶(GAD)抗體測定糖尿病發病早期,有89.5%病兒ICA,GAD抗體陽性,晚期隻有54.3%陽性,GAD比ICA敏感.疾病初期上述抗體大多可呈陽性,隨著病程進展,胰島細胞破壞日益加重,滴度可逐漸下降,待β細胞全部破壞,抗體消失.
5.尿糖(glucoseinurine)及酮體測定尿糖測定隻能反映某一特定時間內尿糖排泄情況,且因與腎閾高低、尿糖試紙質量有關,故尿糖陽性仍應測定血糖.酮體包括乙酰乙酸、丙酮、β羥丁酸組成.糖尿病者尿酮體陽性.
應做胸片、B超、心電圖檢查.
小兒糖尿病腎病預防
兒童糖尿病極易被誤診.主要是因為兒童糖尿病患者“三多一少”(多尿、多飲、多食及消瘦)的癥狀不容易被人發現,而且有發熱、呼吸困難、精神不振為首發癥狀的糖尿病多見於小兒,常被誤診為上呼吸道感染、支氣管炎、中樞神經系統感染等.同時,以腹痛、腹瀉為首發癥狀的糖尿病發病急,常被誤診為腸炎、急性闌尾炎等,使病情難以得到及時的遏制,貽誤病情.
兒童糖尿病主要是飲食惹的禍.由於孩子大多喜歡喝甜飲料吃油炸的東西,這恰好是誘發糖尿病的不良生活方式中最突出的一點.加之現代社會肥胖兒的普遍增多,也加大瞭兒童患糖尿病的幾率.特別是肥胖會導致體內的血糖濃度增高,脂肪代謝加強,身體需要消耗更多的胰島素,對胰島素的需要增加,久而久之胰島細胞功能發生紊亂,誘發糖尿病.兒童發生肥胖的年齡越小,越容易增加糖尿病發生的危險性.