吞氣癥
来源:74U閱讀網
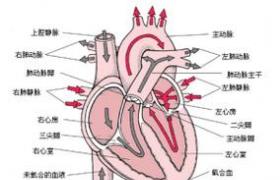
心房顫動
心房顫動百科
心房顫動(簡稱房顫)是最常見的持續性心律失常.隨著年齡增長房顫的發生率不斷增加,75歲以上人群可達10%.房顫時心房激動的頻率達300~600次/分,心跳頻率往往快而且不規則,有時候可達100~160次/分,不僅比正常人心跳快得多,而且絕對不整齊,心房失去有效的收縮功能.房顫患病率的增長還會與冠心病、高血壓病和心力衰竭等疾病的增長密切相關,未來50年房顫將成為最流行的心血管疾病之一.
心房顫動
心房顫動病因
目前認為大部分的陣發性心房顫動及部分持續性或慢性(永久性)心房顫動皆屬於自律性增高的局灶起源性心房顫動;而部分的陣發性及部分持續性及慢性心房顫動為心房內、肺靜脈、腔靜脈局部微折返機制所致.
1.自律性增高的局灶起源性心房顫動 多數學者認為能夠觸發心房顫動的局灶電活動可能屬於異常自律性增強或觸發活動.局灶具有顯著的解剖學特點,這種局灶大多位於肺靜脈,少數位於肺靜脈以外的部位.局灶中存在起搏細胞,有T、P細胞及浦肯野細胞.
(1)肺靜脈:局灶起源性心房顫動觸發心房顫動的局灶約95%位於雙側上肺靜脈,其中位於左上肺靜脈者占48%~51%,位於右上肺靜脈者占26%~44%.位於雙側下肺靜脈者占28%.此外絕大多數局灶起源性心房顫動患者有68%系兩支或兩支以上的肺靜脈內有觸發性局灶;或者兩個局灶位於同一支肺靜脈中,僅有32%位於單支肺靜脈.這一特點增加瞭消融成功的困難.
(2)上腔靜脈:約6%的患者觸發心房顫動的局灶位於上腔靜脈,局灶位於右心房與上腔靜脈交界上(19±7)mm處.
(3)右心房:位於右心房者占3%~4.7%,可位於右心房側壁、房間隔處.
2.折返機制 肺靜脈的心房肌袖在有和沒有陣發性心房顫動患者的屍檢中都存在,肌袖的遠端纖維化程度增加,最後萎縮的肌細胞消失在纖維組織中,此系構成微折返發生的基礎.此外,還發現局灶的電沖動(從肺靜脈或腔靜脈)緩慢向左心房或右心房傳導(可達160ms),並有明顯的遞減傳導.心房內不規則的微折返,折返環路不能確定,心房超速起搏不能終止.
3.觸發和驅動心房顫動的兩種模式 ①局灶發放的電活動觸發瞭心房顫動,隨後繼續的心房顫動與局灶的電活動無關,此模式占大多數,稱局灶觸發模式;②局灶存在一個長時間、持續的放電而引發心房顫動,稱局灶驅動模式,少見.兩種模式的相互關系、發生機制有何不同均不清楚.如心房顫動持續,則多同時有驅動和觸發機制並存或交替出現,此時肌袖組織的電激動可以是快速有序或快速無序.
4.肺靜脈擴張的作用 發現心房顫動組含有局灶的肺靜脈比其他肺靜脈直徑大,約為1.64cm∶1.07cm.
心房顫動發生的基質是指其發生的基礎原因,包括三方面:①解剖學基質:包括心房肌的纖維化、心房的擴張、心房梗死、心房外科手術等.解剖學基質的形成需較長的時間,有的可能需幾年.②功能性基質:包括心房的牽張與缺血、自主神經與藥物的影響、心動過緩或過速的存在.功能性基質的形成需要時間相對短,可在數天或數月形成.③啟動因素:包括心臟停搏、長短周期現象、短長周期現象等,起動因素可能在數秒到數分鐘就可形成.
除存在發生基質外,還需要房性期前收縮作為觸發因素才能引起心房顫動的發生.單個房性期前收縮觸發者約占45%,多發性房性期前收縮觸發者約占19%.短陣房性心動過速觸發心房顫動者約占24%.
當一個或幾個相對局限而固定的局灶反復發作房性期前收縮或房性心動過速而誘發的心房顫動稱局灶起源性心房顫動.
心房顫動可由陣發性轉變為持續性,除因疾病加重外,還與心房肌細胞本身的電生理性質發生改變即心房肌的電重構有關.
心房顫動
心房顫動癥狀
陣發性心房顫動
(1)男性患者多見:常無器質性心臟病.
(2)陣發性心房顫動可頻繁發作,動態心電圖可見發作持續數秒到幾個小時不等.
(3)常伴有頻發房性期前收縮,房性期前收縮可誘發心房顫動.
(4)房性期前收縮的聯律間期多數<500ms,常有P-on-T現象,並誘發短陣心房顫動.
(5)激動、運動等交感神經興奮時可誘發心房顫動發作.
(6)年齡較輕的局灶起源性心房顫動患者心房顫動發作次數相對少.心房常不大,多數為一支肺靜脈受累.
(7)陣發性心房顫動發作時,如頻率不快,可無明顯癥狀.如心率快,患者訴心悸、心慌、胸悶、氣短、心臟亂跳、煩躁、乏力等.聽診心律不齊、心音強弱不等、快慢不一及脈短拙、多尿等.如心室率過快還可引起血壓降低甚至暈厥.
持續性及慢性心房顫動
(1)持續性(或慢性)心房顫動的癥狀與基礎心臟病有關,也與心室率快慢有關.可有心悸、氣短、胸悶、乏力,尤其在體力活動後心室率明顯增加,並可出現暈厥,尤其是老年患者,由於腦缺氧及迷走神經亢進所致.
(2)心律不規則:第1心音強弱不均、間隔不一.未經治療的心房顫動心室率一般在80~150次/min,很少超過170次/min.心率>100次/min,稱快速性心房顫動;>180次/min稱極速性心房顫動.有脈短拙.
(3)可誘發心力衰竭或使原有心力衰竭或基礎心臟病加重,特別是當心室率超過150次/min時,可加重心肌缺血癥狀或誘發心絞痛.
(4)血栓形成易感性增強,因而易發生栓塞並發癥.心房顫動持續3天以上者,心房內即可有血栓形成.年齡大、有器質性心臟病、左心房內徑增大、血漿纖維蛋白增加均是發生血栓栓塞並發癥的危險因素.
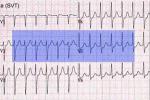
心房顫動
心房顫動檢查
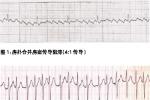
主要依靠心電圖診斷.心電圖特點如下:
心房顫動典型心電圖特點
(1)各導聯上竇性P波消失,代之以形態各異、大小不同、間隔不等的心房顫動波(f波),頻率為350~600次/min.
(2)QRS波形態、振幅與竇性心律基本相同,或伴有室內差異傳導,但振幅變化較大,彼此不等.
(3)R-R間期絕對不勻齊.
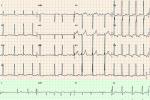
陣發性心房顫動心電圖特點
(1)心房顫動持續時間為幾秒到幾分鐘,長時可達幾小時.
(2)多次心房顫動發作之前,常有多個或單個房性期前收縮.有時心房顫動發作前無房性期前收縮,可能屬於局灶節律點隱匿性放電,其放電需經心內電圖證實.
(3)病人可有頻發房性期前收縮,總數常>700個/24h.
(4)誘發心房顫動的房性期前收縮常與孤立性房性期前收縮的形態相似,偶有形態迥然不同的孤立性房性期前收縮,可能屬於旁觀者,與心房顫動的誘發無關.
(5)單發的房性期前收縮以及觸發心房顫動的第一個異位P波,常重疊在前一個QRS波後的T波中,形成P-on-T現象.
(6)局灶起源性心房顫動患者體表心電圖中,Ⅱ、Ⅲ、aVF導聯中一個或多個導聯P波呈負正雙相時,提示局灶位於下肺靜脈.
(7)患者心電圖可能有普通形式的心房撲動發生,此時局灶發放的沖動可能侵入心房撲動,使心房撲動突然終止,或使心房撲動演變為心房顫動.
(8)短陣的心房顫動停止後,可間隔一個正常竇性P波後心房顫動再次發作.
(9)僅僅一個局灶發放的電活動,就可形成不同類型的房性心律失常.單次放電可表現為孤立性房性期前收縮,頻率較慢的反復放電可表現為自律性房性心動過速,快速連續的放電可表現為原發性單形性房性心動過速或局灶性心房撲動.這些特點使動態心電圖記錄時,同一個病人可以發生多變的、反復無常的自發性房性心律失常.
總之,局灶起源性心房顫動的心電圖特征表現為多種形式的房性心律失常,包括房性期前收縮、房性心動過速、心房撲動和心房顫動的交替發生.房性期前收縮常觸發心房顫動.陣發性心房顫動的f波頻率相對慢而規整,需與房性心動過速鑒別.
心房顫動預防
陣發性房顫能在短時間內終止,持續性房顫治療無效成為永久性房顫.房顫的預後與患者的心臟病基礎病變、房顫持續時間、心室率快慢及並發癥程度相關.FraminghamHeartStudy資料顯示房顫患者死亡危險較無房顫者高1.5~1.9倍.房顫患者的病死率約為正常人群的2倍.