外傷後頭痛
来源:74U閱讀網
小兒皮膚黏膜淋巴結綜合征
小兒皮膚黏膜淋巴結綜合征百科
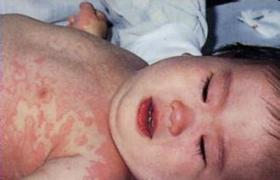
皮膚黏膜淋巴結綜合征也稱川崎病(Kawasakidisease)、皮膚-黏膜-淋巴結綜合征(MCLS),是一種幼兒急性發熱、皮疹性疾病.其特征性表現為:皮膚黏膜改變和非化膿性淋巴結腫大,病程為自限性,少數患者也可由於冠狀動脈炎而突然死亡.該病最早由川崎(1961)提出,並於1967年正式報告,命名為“伴指(趾)特異性脫屑急性發熱性皮膚黏膜淋巴結綜合征”.該病在日本分佈甚廣,我國也有不少病例報告.
小兒皮膚黏膜淋巴結綜合征
小兒皮膚黏膜淋巴結綜合征病因
(一)發病原因
盡管許多學者做瞭大量研究,川崎病的病因目前尚不清楚,但大量流行病學和臨床觀察顯示,川崎病是由感染所致,鑒於這種自限性疾病所表現出的發熱,皮疹,結膜充血,頸淋巴結腫大以及好發於兒童,爆發流行時明顯的地域分佈都提示其發病與感染有關.
然而,標準的和更先進的病毒及細菌的檢測手段和血清學檢查均無法確定微生物是致病的惟一原因,盡管最初曾報道有大量可能的感染因素,包括EB病毒,人類皰疹病毒6,7,人類細小病毒,耶爾森菌,但進一步的研究均無法證實,在日本及美國,由於在爆發流行期間曾有某些傢庭有洗滌地毯的經歷,所以傢庭中的塵蟎亦被認為是致病因素,同樣這也是偶然才發生,其他多種環境因素亦曾被認為是致病因素,包括使用某些藥物,接觸寵物及免疫反應,但都未被確認,相反,對患有川崎病的兒童的免疫系統所進行的觀察發現,這些兒童都存在較嚴重的免疫紊亂,在急性期,外周血的活性T細胞,B細胞,單核/巨噬細胞的數量均上升,同時也有證據表明淋巴細胞及單核/巨噬細胞的活化伴隨有細胞毒素分泌的增加,除此以外,循環抗體的存在對血管內皮亦有細胞毒素的作用.
小兒皮膚黏膜淋巴結綜合征
小兒皮膚黏膜淋巴結綜合征癥狀
1.分期川崎病是一種三相性的疾病,急性期通常持續1~2周,主要特征是發熱,結膜充血,口咽部的改變,四肢末梢紅腫,皮疹,淋巴結炎,無菌性腦膜炎,腹瀉和肝功能受損,心肌炎常見於急性期,盡管冠狀動脈炎也發生於此時,但心臟超聲檢查卻無法檢測出有否動脈瘤的存在,當發熱,皮疹及淋巴結炎好轉後進入亞急性期,此時約距離發熱起始1~2周,出現手足脫皮及血小板增多,此外,此期冠狀動脈瘤開始形成,猝死的危險最大,亞急性期持續至發熱後4周,在起病後6~8周,當所有臨床癥狀消失,血沉恢復正常後進入恢復期.
2.主要癥狀持續高熱是急性期的特點,典型的發熱通常起病急,熱度高達39℃以上,呈弛張熱,如沒有及時治療,高熱可持續1~2周,有時可達3~4周,另一方面,如果及時靜脈使用免疫球蛋白和大劑量的阿司匹林,發熱常在1~2天內緩解.
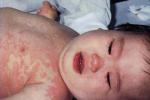
在發熱24~48h後常出現雙側結膜充血,球結膜充血較瞼結膜多見,尤其多見於結膜周圍,一般沒有分泌物,裂隙燈檢查可發現前葡萄膜炎.
口咽部的改變也見於熱起後24~48h,最初是口唇泛紅,幾天後出現腫脹,皸裂及出血,最典型的是舌乳頭增生,即草莓舌,口腔及咽部明顯充血,但不伴有潰瘍和分泌物.
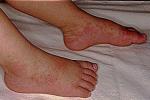
通常在起病後3~5天出現手掌及足底發紅,雙手足硬腫,熱起後10~20天手足硬腫與泛紅趨於消退,進入亞急性期,指趾末端開始脫皮,進而累及整個手掌與足底,川崎病起病後1~2個月,在指甲上可出現橫溝(Beau線).
皮疹即使在同一病人也可有許多類型,可同時在四肢出現,皮疹多見於軀幹和四肢近側端,一般無顯著特點,最常見的是斑丘疹,猩紅熱樣皮疹和多型性紅疹也較多見,腹股溝的皮疹和脫皮時有發生,以上這些均發生於急性期,較指甲端脫皮發生早.
比較而言,其他的癥狀可見於90%以上的川崎病患兒,而頸淋巴結炎僅見於近50%~70%的患兒,淋巴結腫大在起病後1~2天出現,多見於單側,一般直徑不大於1.5cm,觸之柔軟,但不可推動,無化膿.
3.伴隨癥狀所有川崎病的相關癥狀都提示有多臟器受累,所有患兒都表現為煩躁不安,約有25%的患兒腦脊液中有單核細胞增多,蛋白質含量正常或輕度升高,糖含量正常,1/4~1/3的患兒有胃腸道的表現,在急性期,小關節可有關節炎的表現,而大關節受累多在起病後第2和第3周,那些有大關節滲出性病變的患兒可通過關節穿刺術來治療,除瞭心血管的並發癥外,其餘受累臟器的病變均為自限性.
4.非典型的川崎病那些有發熱及其他表現(少於4項)的患兒被稱為不典型川崎病,同樣有並發冠狀動脈瘤的危險,不典型川崎病多發生於小嬰兒,且這些癥狀不易被發現,因此,川崎病也是嬰兒持續發熱的鑒別診斷之一,在以上病例中,川崎病多是由於心臟超聲檢查發現冠狀動脈瘤後才進行診斷.
5.較大年齡兒童的川崎病如上文所述,川崎病極少發生於大於8歲的兒童,其所有的臨床特征在這個年齡階段的兒童都表現得不夠明顯,在有限的報道中,這些患兒從發病到診斷所需的時間較長,因此常常耽誤治療,另外,一些伴發癥狀如嘔吐,腹瀉,體重下降,咽喉疼痛,頭痛,假性腦膜炎比較多見,更重要的是,年長兒更易發生冠狀動脈畸形,在年長的患兒中,起病年齡的大小及治療的及時與否是決定其心血管並發癥預後的重要因素.
小兒皮膚黏膜淋巴結綜合征
小兒皮膚黏膜淋巴結綜合征檢查
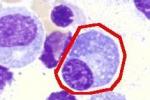
川崎病的診斷在實驗室有許多典型的異常,但沒有特殊性,急性期的標志物如ESR,C反應蛋白,α1-抗胰蛋白酶在發熱後升高並可持續6~10周,在急性期白細胞總數正常或升高,多形核白細胞也升高,川崎病的患兒幾乎沒有白細胞減少癥,正細胞性貧血較常見,在病程的10~20天是發生血小板增多癥的高峰,肝酶在急性期有所升高,而膽紅素的升高較少見,約有1/3的病人在起病第1周出現無菌性膿尿,且可間歇出現,由於川崎病患者有多克隆B細胞的活化,所以抗核抗體和類風濕因子可陰性.
1.胸部X片檢查一般無臨床意義,有肺紋理增多,少數患兒有片狀陰影或胸膜反應,心影常輕度擴大,在有巨大動脈瘤的患兒,胸部X片檢查隻能在晚期提示動脈瘤的鈣化影.
2.心電圖沒有特征性的改變,僅見PR間期和QT間期的延長,QRS波低電壓,沒有ST-T段的改變,ST段的升高,T波的倒置和病理性Q波的出現可以診斷為急性心肌梗死.
3.超聲心動圖二維超聲心動圖已廣泛應用於評估心室功能,血液反流程度,心包滲出及冠脈解剖,它能較好地通過心臟超聲波基線的描記在急性期指出冠狀動脈可能擴張的程度,在亞急性期需重復心臟超聲波檢查,因為此期是冠狀動脈瘤的好發時期,最易引起突然死亡,在康復期,再次復查心臟超聲波可評估早期發現的畸形的進展情況,至今尚未有可以認可的冠狀動脈內徑的范圍,日本川崎病研究委員會的經驗如下;在小於5歲的兒童,其冠狀動脈內徑>3mm即可認為擴張,補充的標準是:若一段血管的內徑較臨近的血管大1.5倍,擴張即可診斷,除瞭直徑外,冠狀動脈的結構也很重要,受損的冠狀動脈的血管腔不規則,壁厚,甚可因血栓堵塞管腔.
4.冠狀動脈造影對於有心肌缺血及多個冠狀動脈血管瘤的患者進行動脈造影是必要的,但必須在急性期和亞急性期完全恢復後才可進行,對於心臟超聲不能明確的冠狀動脈狹窄及冠脈末梢的損傷,選擇性動脈造影均可清晰的顯現,最近,在少數患川崎病的青少年及青年進行的磁共振冠脈造影被證實可確診冠脈瘤,但是,這種檢查技術也有局限性.
5.其他檢查電子束(超高速)CT(EBCT)能顯示冠狀動脈主要分支,剪影後可單獨顯示冠狀動脈投影圖像,以明確冠狀動脈瘤的類型和部位,電子束CT可顯示川崎病並發冠狀動脈狹窄,鈣化,鈣化可表現為小鈣化斑點(A型),弓型鈣化(B型)或局部狹窄鈣化(C型),正常小兒血管內超聲顯示冠狀動脈為對稱性圓形內腔;血管壁平滑,不能顯示內膜,中層和外膜三層結構(成人可顯示三層結構),如果顯示血管壁有三層結構,提示內膜肥厚,放射性核素心肌顯像可顯示心肌灌註情況,明確冠狀動脈灌註情況.
小兒皮膚黏膜淋巴結綜合征預防
沒有什麼太註意的,及時發現及時治療.