膀胱移行細胞癌
来源:74U閱讀網
賁門失弛緩癥
賁門失弛緩癥百科
賁門痙攣又稱賁門失弛緩癥(esophagealachalasia)、巨食管,是食管壁間神經叢的節細胞數量減少,甚至消失,可累及整個胸段食管,但以食管中下部最為明顯.國內文獻中常用的名稱有賁門痙攣和賁門失弛緩癥.其主要特征是食管缺乏蠕動,食管下端括約肌(LES)高壓和對吞咽動作的松弛反應減弱.臨床表現為咽下困難、食物反流和下端胸骨後不適或疼痛.本病為一種少見病(估計每10萬人人中僅約1人),可發生於任何年齡,但最常見於20~39歲的年齡組.兒童很少發病,男女發病大致相等,較多見於歐洲和北美.該病治療不及時有潛在發生食管癌的危險.
賁門失弛緩癥
賁門失弛緩癥病因
神經性病變(50%):
本病的病因尚不清楚,一般認為,本病屬神經原性疾病,病變可見食管壁內迷走神經及其背核和食管壁肌間神經叢中神經節細胞減少,甚至完全缺如,但LES內的減少比食管體要輕.此致,動物實驗顯示,冰凍刺激或切斷胸水平以上段迷走神經(雙側),可引起下端食管缺乏蠕動和LES松弛不良,而在切斷單側或下段胸水平以下迷走神經並不能影響LES的功能,由此可見,迷走神經的支配僅止於食管的上段,而食管下端的功能則由食管壁肌間神經叢支配,其神經遞質為嘌呤核苷酸和血管活性腸肽(VIP),有人測得在本病患者LES內的VIP為8.5±3.6mol/g,明顯低於正常人(95.6±28.6mol/g),VIP具有抑制靜息狀態下LES張力的作用,LES內VIP的明顯減少,因LES失去抑制作用而張力增高,乃引起失弛緩癥.
病毒感染(3%):
一些食管失弛緩癥的慢性動物模型是經雙側頸迷走神經切斷術或用毒素破壞迷走神經背核或食管壁肌間神經叢的神經節細胞而產生的,此外,南美洲錐蟲侵入食管肌層釋放出外毒素,破壞神經叢,可致LES緊張和食管擴大(Chageas病),胃癌侵犯LES的肌層神經叢也能引起與本病相似的癥狀,某些食管賁門失弛緩癥者的咽下困難常突然發生,且具有迷走神經和食管壁肌層神經叢的退行性變,故也有人認為本病可能由神經毒性病毒所致,但迄今未被證實,雖曾有文獻報道,在同一傢庭中有多人同患本病,也偶見孿生子同患本病者,但本病的發生是否有遺傳背景,尚不能肯定.
其他因素(20%):
有認為病毒感染,毒素,營養缺乏及局部炎癥可能是本病的病因,但在迷走神經和壁內神經叢的電鏡檢查中未能發現病毒顆粒,不支持病毒感染學說,某些患兒有傢族病史,提示發病與基因有關,臨床研究發現,精神顧慮可使患兒癥狀加重,考慮是否由於精神刺激引起皮質神經功能障礙,導致中樞及自主神經功能紊亂而發病,近年研究發現HLA DQw抗原與本病密切相關及在病人的血清中發現一種拮抗胃腸道神經的自身抗體,提示本癥有自身免疫因素.
發病機制:
賁門失弛緩癥的確切發病機制仍不明確,其基本缺陷是神經肌肉異常,病理所見為食管體部及食管下括約肌均有不同程度的肌肉神經叢病變存在,Auerbach叢內單核細胞浸潤到整個神經節細胞為纖維組織所替代,迷走神經有Wallerian變性,背運動核內喪失神經細胞體,食管平滑肌在光鏡下正常,但在電鏡下表現為微絲叢表面膜脫落及細胞萎縮,但這些變化是原發或繼發還不清楚,總之,經組織學,超微結構及藥物學研究的結果表示失弛緩癥的食管已失神經支配,病變位於腦幹,迷走神經纖維,Auerbach神經叢及肌內神經纖維,但不能澄清原發病灶在何處,可能是有彌漫性神經退行性變或向神經毒性物質影響瞭從腦到肌纖維的所有神經系統.
賁門失弛緩的病理生理機制如下:
1.神經原性病變:患者食管肌間神經叢(Auerbach神經叢)神經節細胞減少,缺如,退行性變,神經纖維化,無病理改變者提示外源性神經病變,患者食管體部和LES區的肌索對作用於神經節水平的刺激無反應,而乙酰膽堿直接作用能引起收縮反應,另有報道患者食管對膽堿能劑有強反應性,即出現強烈節段性收縮,根據Cannon定律,即失去自主神經的組織對該神經傳導遞質的反應更敏感,說明病變主要在神經.
2.抑制性神經元受累:LES區神經有興奮性(膽堿能)和抑制性(非膽堿能非腎上腺素能NANC)兩種,血管活性腸肽(VIP)和一氧化氮(NO)是NANC抑制性神經遞質,介導平滑肌舒張,賁門失弛緩患者食管下段VIP和NO等神經纖維明顯減少,膽囊收縮素(CCK)對患者LES的異常收縮作用也提示抑制性神經受損,此外,患者LES對阿片肽等藥物的反應不同於常人,也提示有神經或肌細胞受體的異常.
3.迷走神經功能異常:本癥患者有明顯的胃酸分泌障礙,與迷走神經切除術後癥狀類似,提示有去迷走神經功能障礙.
綜上可知,由於迷走中樞及食管壁神經叢病變,抑制性神經遞質缺乏,食管去神經性萎縮和迷走神經功能障礙等因素導致LES靜息壓升高;吞咽時LES松弛不全或完全不能松弛;食管體部失蠕動和運動不協調,對食物無推動作用,使食物滯留於食管內,當食管內壓超過LES壓力時,由於重力作用,少量食物才能緩慢通過,長期的食管內容物殘留,導致食管擴張,延長和彎曲,食管炎癥,潰瘍或癌變,近年研究發現有些患兒經治療解除LES梗阻後,食管又出現蠕動性收縮,故認為食管體部非蠕動性收縮並非原發性,而是與LES梗阻有關.
失弛緩癥累及整個胸內食管,並不僅局限於賁門部,開始時食管解剖學上正常,以後肥厚,擴張,並失去正常蠕動,賁門括約後肥厚,擴張,並失去正常蠕動,賁門括約肌不能松弛,異常主要限於內層環行肌,而外層縱行肌功能正常,據食管腔擴張的程度分輕,中,重3度,
①輕度:食管腔無明顯擴張或擴張僅限於食管下段,一般管腔的直徑<4cm,無或僅有少量食物及液體瀦留,食管可見推動性收縮.
②中度:食管腔擴張明顯,管腔的直徑<6cm,有較多的食物及液體瀦留,食管少見推動性收縮.
③重度:食管腔極度擴張,腔的直徑>6cm,有大量的食物及液體瀦留,食管見不到推動性收縮.
賁門失弛緩癥
賁門失弛緩癥癥狀
(二)疼痛:約占40%~90%,性質不一,可為悶痛,灼痛,針刺痛,割痛或錐痛,疼痛部位多在胸骨後及中上腹;也可在胸背部,右側胸部,右胸骨緣以及左季肋部,持續幾分鐘至幾小時,常發生於疾病早期,尤其是嚴重失弛緩癥病人,並不一定與進食有關,疼痛發作有時酷似心絞痛,甚至舌下含硝酸甘油片後可獲緩解,測壓檢查發現有高振幅收縮,可能是與食管肌發生痙攣有關,有些疼痛可因進食太快或食物卡在食管下端括約肌部時發生,隨著咽下困難的逐漸加劇,梗阻以上食管的進一步擴張,疼痛反可逐漸減輕.
(三)食物反流:發生率可達90%,隨著咽下困難的加重,食管的進一步擴張,相當量的內容物可瀦留在食管內至數小時或數日之久,而在體位改變時反流出來,從食管反流出來的內容物因未進入過胃腔,故無胃內嘔吐物的特點,但可混有大量粘液和唾液,在並發食管炎,食管潰瘍時,反流物可含有血液,比咽下困難發生較晚,常在進餐中,餐後或臥位時發生,發病早期在進餐中或每次進餐後反流嘔吐出少量剛進的食物,此可解除病人食管阻塞感覺,隨疾病的進展,食管容量亦有增加,反流嘔吐次數很快減少,反流出大量未經消化及幾天前有臭味的食物,當食管擴大明顯時,可容納大量食物及液體,病人仰臥位時即有反流嘔吐,尤其是夜間反流嘔吐時可發生陣發性咳嗽及支氣管誤吸,發生呼吸道並發癥,如肺炎,肺膿腫及支氣管擴張等,在老年人中更易發生反流內容有血染物時,醫師應警惕並發癌的可能.
(四)體重減輕:體重減輕與咽下困難影響食物的攝取有關,對於咽下困難,患者雖多采取選食,慢食,進食時或食後多飽湯水將食物沖下,或食後伸直胸背部,用力深呼吸或摒氣等方法以協助咽下動作,使食物進入胃部,保證營養攝入,量病程長久者仍可有體重減輕,營養不良和維生素缺乏等表現,而呈惡病質者罕見.
(五)出血和貧血:患者常可有貧血,偶有由食管炎所致的出血.
(六)其他癥狀:由於食管下端括約肌張力的增高,患者很少發生呃逆,乃為本病的重要特征,在後期病例,極度擴張的食管可壓迫胸腔內器官而產生幹咳,氣急,紫紺和聲音嘶啞等.

賁門失弛緩癥
賁門失弛緩癥檢查
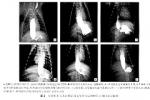
1.鋇餐檢查:鋇餐常難以通過賁門部而瀦留於食管下端,並顯示為1~3cm長的,對稱的,粘膜紋政黨的漏鬥形狹窄,其上段食管呈現不同程度的擴張,處長與彎曲,無蠕動波,食管鋇餐X線造影檢查見鋇劑滯留在賁門部,食管下段呈邊緣光滑的鳥嘴狀狹窄,鋇劑成細流緩慢地進入胃內,中下段食管腔擴大,程度嚴重者食管腔高度增粗,延長迂曲呈“S"形,狀如乙狀結腸,食管壁正常蠕動減弱或消失,有時出現法規則的微弱收縮,可與疤痕狹窄和食管癌相區別,如予熱飲,舌下含服硝酸甘油片或吸入亞硝酸異戊酯,每見食管賁門弛緩;如予冷飲,則使賁門更難以松弛,瀦留的食物殘渣可在鋇餐造影時呈現充盈缺損,故檢查前應作食管引流與灌洗.
食管鋇餐造影在失弛緩病例中是一項重要的診斷性檢查,檢查時要註意食管體部及遠端括約肌的形態學及功能特征,造影前應插管吸出或沖洗,X線電影照像或錄像較透視更能提供食管蠕動活動的動態觀察,檢查時病人取平臥位及站立位,以便觀察食管運動功能,若食管有明顯擴張或大量食物殘渣,以免食物在X線影上與腫瘤混淆,失弛緩癥的X線主要特征為食管體部蠕動消失,吞咽時遠端括約肌失松弛反應,鋇在胃食管接合部停留,該部管壁光滑,管腔突然狹窄呈鳥嘴樣改變.
2.胸部平片:本病初期,胸片可無異常,隨著食管擴張,可在後前位胸片見到縱隔右上邊緣膨出,在食管高度擴張,伸延與彎曲時,可見縱隔增寬而超過心臟右緣,有時可被誤診為縱隔腫瘤,當食管內瀦留大量食物和氣體時,食管內可見液平,大部分病例可見胃泡消失,有肺炎或肺膿腫時肺野有改變,早期病例,在X線檢查時可能不出現異常.
(二)食管功力學檢查
1.食管測壓管下端高壓區的壓力常為正常人的兩倍以上,吞咽時下段食管和括約肌壓力不下降,中上段食管腔壓力亦高於正常,該方法能從病理生理角度反映食管的運動病理,可證實或確診本病,同時可作為藥物療效,擴張術及食管肌切開術後食管功能評價的一種量化指標.
2.食管排空檢查包括核素食管通過時間,食管鋇劑排空指數測定及飲水試驗等,均有助於判斷食管的排空功能,也用於評估治療對食管功能的療效.
3.乙酰甲膽堿試驗皮下註射氯化乙酰甲膽堿(methacholinechloride)5~10mg,有的病例食管收縮增強,中上段食管腔壓力顯著升高,並可引起胸骨後劇烈疼痛,可使本病患者產生食管強力的收縮,食管內壓力驟增,從而胸骨下產生劇烈疼痛和嘔吐,X線征象也更加明顯,但該試驗特異性較差.
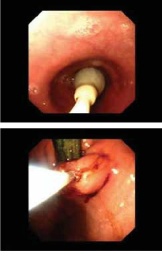
(三)內鏡和細胞學檢查
食管鏡檢查可確定診斷,排除食管疤痕狹窄和食管腫瘤,食管下端及賁門持續性緊閉不開放,食管內滯留液體或食物,食管腔擴大,重者食管腔擴張猶如胃腔,偶可見食管的走向扭曲呈S形,食管壁有時可見到輪狀收縮環,常看不到推動性原發性或繼發性收縮,由於食管的擴張,扭曲,食管變長,門齒到賁門齒線常>40cm,食管下端及賁門持續緊閉,註氣也不開放,內鏡通過有阻力,一般稍加用力即能進入胃腔,翻轉觀察時可見“緊抱征",即賁門緊抱內鏡鏡身,輕推拉內鏡可見賁門黏膜隨之上下移動,食管的黏膜多伴有瀦留性炎癥改變,以下段明顯,與反流性炎癥所見到的黏膜充血,色紅不同,食管擴張越嚴重者,黏膜炎癥也越明顯,食管下段黏膜明顯變白,增厚,粗糙,可有“龜裂"征象,嚴重者呈結節狀改變,可有糜爛及淺潰瘍,當出現結節,糜爛,潰瘍時,應警惕並發食管癌.
常規檢查外周血可發現貧血,有吸入性肺炎時可有感染血象,白細胞計數增高和中性粒細胞增高.
賁門失弛緩癥預防