尿道下裂
来源:74U閱讀網
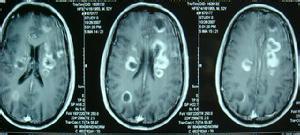
顱內轉移瘤
顱內轉移瘤百科
顱內轉移瘤(IntracranialMetastaticTumors)為身體其他部位的惡性腫瘤轉移至顱內者,癌瘤、肉瘤及黑色素瘤均可轉移至顱內.臨床所見顱內轉移瘤大多數為癌瘤轉移,占90%以上.惡性腫瘤轉移至顱內有三條途徑:①經血流,②經淋巴,③直接侵入,其中經血流為最多見的途徑.轉移途徑和轉移部位與原發瘤的部位有關.如肺癌、乳腺癌、皮膚癌等主要經血流轉移,易在腦內形成多發轉移癌,沒有治療者多迅速致死.消化道癌瘤較易經淋巴系統轉移,而播散於腦膜.
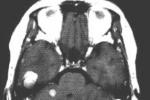
顱內轉移瘤
顱內轉移瘤病因
一、發病原因
在男性中原發灶以肺癌為最多,女性中通常認為以乳腺癌為最多,除肺及乳房(女性)外,較常見的原發灶所在臟器及部位有消化道、泌尿道、子宮、卵巢、皮膚、前列腺、甲狀腺、骨骼等.轉移灶主要位於腦內,少數可見於顱骨及腦膜.腦膜的轉移多為在硬腦膜內面及軟腦膜上的彌漫性分佈.
近年來對腫瘤轉移的分子生物學機制研究十分活躍.腫瘤轉移由一系列復雜的生物學事件組成,大致經過以下過程:①基因活化、擴增、缺失或抑制基因失活;②新生血管形成;③細胞惡性增殖;④逃避宿主免疫攻擊;⑤耐受藥物治療;⑥腫瘤表達和活化轉移相關基因而發生侵襲;⑦腫瘤細胞通過黏附分子、蛋白酶活力變化及細胞運動實現在轉移部位分泌生長、血管生成因子而克隆化生長.目前已發現,腫瘤細胞的侵襲和轉移能力主要與異常的細胞社會功能有關,與細胞的看傢功能異常關系不明顯,細胞社會功能異常主要由細胞表面參與其功能的各類糖蛋白分子的糖基化異常所引起.這種異常包括許多類型,其中以細胞表面N-連接型糖鏈1,6分支天線的形成最常見.大量研究證實,腫瘤細胞的侵襲行為很大程度上是由細胞表面形成過量的1,6分支,進而產生多天線的N-糖鏈結構,從而改變瞭糖蛋白分子的生物學形狀,使腫瘤細胞黏附功能發生異常,增加瞭腫瘤細胞的轉移潛能.
二、發病機制
血行播散和直接浸潤是兩條主要的顱內轉移途徑,淋巴轉移和腦脊液轉移較少見.
1.直接浸潤 頭顱外圍和臨近器官、組織,如眼、耳、鼻咽、鼻旁竇、頭面、頸部軟組織等均為原發和繼發腫瘤的好發部位,常見有鼻咽癌、視網膜母細胞瘤、頸靜脈球瘤,它們可直接浸潤破壞顱骨、硬腦膜,或經顱底的孔隙達腦外表面的實質.顱底孔隙中的神經和血管周圍,結構疏松,易於腫瘤細胞侵入,有的孔隙不僅其骨膜與硬腦膜相續,而且與蛛網膜下腔相通,如眼和眼眶.腫瘤細胞侵入顱內後,或在蛛網膜下腔隨腦脊液廣泛播散,或深入腦內的大血管周圍間隙侵入腦實質.
2.血液轉移 大多數腫瘤細胞向腦內轉移是通過血液途徑,其中最多是通過動脈系統,少數腫瘤可通過椎靜脈系統向顱內轉移.原發腫瘤生長到一定體積後,新生血管長入,腫瘤細胞浸潤小血管,多為靜脈,隨血液回流至心臟,再經頸動脈和椎動脈系統向顱內播散.常見經血液轉移的原發腫瘤為肺癌(12.66%)、乳腺癌(16.96%)、絨毛膜上皮癌(8%)、黑色素瘤(7.98%)、消化道癌(7.68%)、腎癌(7.66%)、其他(12%)和不明者(12.06%),由於我國乳腺癌和前列腺癌的發生率較西方國傢低,而絨毛膜上皮癌發生率較西方國傢高,因此我國顱內轉移瘤中,絨毛膜上皮癌僅次於肺癌,居第2位.肉瘤腦轉移少見,隻占7%,這與肉瘤和癌的發生率之比為1∶10有關.在淋巴造血系統腫瘤中,以白血病較多見,其顱內轉移率與肺癌相近.
3.腦脊液轉移和淋巴轉移 一些腦和脊髓腫瘤尤其是室管膜瘤和分化較差的膠質瘤,可沿蛛網膜下腔播散而種植,常發生在腫瘤切除術後或活檢術後.頭顱外圍和臨近部位的惡性腫瘤可借顱腔周圍的淋巴間隙進入腦脊液或椎靜脈叢,進一步發生顱內轉移.
4.轉移瘤的部位
(1)腦實質:轉移瘤大多數發生在大腦中動脈供血區,這是由於頸內動脈較椎動脈管徑粗,且大腦中動脈是頸內動脈的自然延續、管徑較粗、血供較豐富之故,最常見轉移部位為額葉、依次為頂葉、顳枕葉,可同時累及2個以上腦葉,甚至可同時累及雙側大腦半球.這些轉移瘤常見於皮質與白質交界處,這是由於大腦皮質的血供是皮質下白質的3~4倍,因而在解剖結構上供血動脈在皮質-白質交界處突然變細,轉移性癌栓大多被阻於此而易於在此轉移、生長.臨床上常見來自於肺、子宮等部位.其他還可轉移到丘腦.經椎-基底動脈系統轉移的大多見於小腦半球,也可至腦幹.
(2)軟腦膜和蛛網膜:常見於急性白血病、非霍奇金氏淋巴瘤、乳腺癌等的轉移.基底池、側裂池最常受累,表現為蛛網膜增厚,呈灰白色不透明,有點狀出血和瘤結節散佈.有時腦室內脈絡叢和腦室壁上也見腫瘤細胞沉積.
(3)硬腦膜:常見於前列腺癌、乳腺癌、惡性淋巴瘤、黑色素瘤等的轉移.由於硬腦膜與顱骨解剖上毗鄰,故常有相應處顱骨的轉移,可有增生或破壞,當硬腦膜轉移累及大的靜脈竇或腦神經時可引起明顯臨床癥狀,是兒童轉移瘤的常見類型.
5.原發腫瘤的病理類型 瞭解原發腫瘤的不同病理類型對於指導放療及化療具有重要意義,其中腺癌是最常見的原發病病理類型,這是由於肺癌占顱內轉移瘤的首位,而其中的腺癌最具轉移性所致;當然消化道等部位的腺癌類型也可以轉移到顱內,其他常見類型為鱗癌、未分化癌、乳頭狀癌、肉瘤等.
6.轉移瘤的病理特點及類型 腦轉移瘤大多為多發性,呈多結節性,Harr等屍檢報告多發者占75%,但在臨床實際工作中並非如此,這由於現有檢查手段還無法檢查出很小的病變,因其很小而無臨床表現使一部分患者不就診.依其病理特點可分為以下兩大類:
(1)結節型:這是最常見的類型,病變大小差異很大,大者直徑可達10cm以上,小者常常肉眼無法看見,又可分為單發和多發,多發者常常是由於瘤細胞分次或經不同的動脈系統同時進入腦內所致.腫瘤常呈球形,邊界清楚,初始在白質與皮質交界處生長,後逐漸長大,內向白質生長,外可侵及硬膜,生長速度常較快,若伴有出血或囊性變可急劇起病,臨床癥狀明顯,腫瘤質地軟硬不等,血運不豐富,可呈紫色,也可為灰黃色或灰紅色,腫瘤較小時常呈實體性,若長大且生長快常有中心部分囊性變甚至出血,囊腔內含有黃色、淡紅色或咖啡色液體,個別呈膿性,腫瘤周邊水腫明顯致使邊界相對清楚,其水腫程度可與腫瘤種類、腫瘤血管的數量和通透性、局部代謝及腫瘤細胞分泌的液體有關,也可與腫瘤的轉移機制、動脈血供的特殊性以及大腦上靜脈解剖上的特殊性有關,但水腫與腫瘤的惡性程度沒有明顯關系.顯微鏡下腫瘤組織之間邊界不清,瘤細胞巢常沿血管外膜及腦組織向四周浸潤,周圍組織水腫、軟化及膠質增生.其組織特點與原發瘤的特點相一致,明顯者可由此而推斷出原發瘤,以指導臨床尋找原發灶加以治療.但在分化程度較低者並不能明確原發病灶,常與臨床上的膠質瘤特點相混,若出現腺瘤樣或乳頭狀結構可能誤診為室管膜瘤.但轉移瘤有其本身固有的特點如癌細胞常單個散在於正常神經細胞、炎癥灶或凝固性壞死背景中,邊界清,核增大有異型性,核漿比值增加,核膜明顯,核仁變大,染色質呈網狀,胞質內還可出現空泡等.
(2)彌漫型:較少見.可單獨存在或與結節型同時存在,常為全身系統性疾病所致,表現為腦膜廣泛種植,累及軟腦膜、蛛網膜,使之普遍增厚呈灰白色、不透明,有時有點狀出血和瘤結節散佈,顯微鏡下可見硬膜上有瘤細胞浸潤.
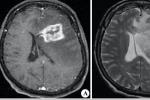
顱內轉移瘤
顱內轉移瘤癥狀
臨床表現
1、起病方式急性起病占40%~60%,首發癥狀分別為癲癇(12%~20%)、卒中(10%)、蛛網膜下腔出血(1%)、感覺異常(10%)、語言障礙(1%)、動眼神經麻痹(2%)以及舞蹈樣手足徐動、尿崩、眩暈等.慢性進行性起病占50%~60%,首發癥狀為頭痛(23%~60%)、精神障礙(9%~50%).
2、病程急性進展約占46.6%.常卒中樣起病,在1~2天內迅速昏迷和偏癱,病情進展惡化,病程一般不超過2周,多見於絨毛膜上皮癌、黑色素瘤腦轉移伴出血、多發性腦轉移瘤、癌栓塞或腦血管急性受壓以及轉移灶位於重要功能區.中間緩解期約占21.4%.即急性起病後經過一段時間的緩解期,顱內占位癥狀再次出現並進行性加重.其原因可能是癌栓塞引起急性起病後由於血管運動障礙逐步減輕或出血吸收,臨床表現逐步得到緩解,以後由於腫瘤體積增大和伴隨的腦水腫使癥狀再次加重.中間緩解期一般為1周至數周,個別可長達4年或8年.少數病人可表現為TIA樣發作,歷時數周或數月.進行性加重約占32%,表現為急性起病或慢性起病,並呈進行性加重,歷時3~4個月.
腦轉移瘤的臨床表現類似於其他顱內占位性病變,可歸結為:①顱內壓升高癥狀;②局灶性癥狀和體征;③精神癥狀;④腦膜刺激癥.臨床表現因轉移灶出現的時間、病變部位、數目等因素而不同.有的病人在發現原發腫瘤的同時即可出現腦轉移瘤的癥狀,但常見的是腦轉移瘤的癥狀遲於原發腫瘤.
(1)顱內壓升高癥狀:頭痛為最常見的癥狀,也是多數病人的早期癥狀,常出現於晨間,開始為局限性頭痛,多位於病變側(與腦轉移瘤累及硬腦膜有關),以後發展為彌漫性頭痛(與腦水腫和腫瘤毒性反應有關),此時頭痛劇烈並呈持續性,伴惡心嘔吐.在病變晚期,病人呈惡病質時,頭痛反而減輕.由於腦轉移瘤引起的顱內壓增高發展迅速,因此頭痛和伴隨的智力改變、腦膜刺激癥明顯,而視盤水腫、顱內高壓變化不明顯.
(2)常見體征:根據腦轉移瘤所在的部位和病灶的多少,可出現不同的體征.常見有偏癱、偏身感覺障礙、失語、腦神經麻痹、小腦體征、腦膜刺激癥、視盤水腫等.體征與癥狀的出現並不同步,往往前者晚於後者,定位體征多數在頭痛等顱高壓癥狀出現後的數天至數周始出現.對側肢體無力的發生率僅次於頭痛,居第2位.
(3)精神癥狀:見於1/5~2/3病人,特別見於額葉和腦膜彌漫轉移者,可為首發癥狀.表現為可薩可夫綜合征、癡呆、攻擊行為等.
(4)腦膜刺激癥:多見於彌漫性腦轉移瘤的病人,尤其是腦膜轉移和室管膜轉移者.有時因轉移灶出血或合並炎癥反應也可出現腦膜刺激癥.
(5)癲癇:各種發作形式均可出現,見於約40%的病人,以全面性強直陣攣發作和局灶性癲癇多見.早期出現的局灶性癲癇具有定位意義,如局灶性運動性癲癇往往提示病灶位於運動區,局灶性感覺發作提示病變累及感覺區.局灶性癲癇可連續發作,隨病情發展,部分病人表現全面性強直陣攣發作,肢體無力.多發性腦轉移易於發生癲癇發作,但能否根據發作的多形式推測病灶的多發性,尚有不同意見.
(6)其他:全身虛弱、癌性發熱為疾病的晚期表現,見於1/4病人,並很快伴隨意識障礙.
癥狀表現主要包括顱內壓增高及一般癥狀和局部癥狀兩方面.
1、顱內壓增高及一般癥狀:由於腫瘤生長迅速及周圍腦水腫嚴重,顱內壓增高癥狀出現較早而顯著.90%左右病人有頭痛,70%左右有惡心嘔吐,70%以上有視乳頭水腫,30%~40%並有眼底出血,致視力減退者約占20%,約15%有外展神經麻痹,晚期約15%的病人有不同程度的意識障礙,並可有腦疝癥狀.
病人一般狀況多較差,有的明顯消瘦.20%左右病人有癲癇發作,多數為局限性發作.由於腫瘤多累及額顳葉且腦水腫范圍較廣泛,亦常有精神癥狀.常見的表現為反應遲鈍、表情淡漠等.腦膜轉移主要表現為顱內壓增高和腦膜刺激征,局部體征很少見.
2、局部癥狀:由於腫瘤對腦的損害較重,並且常為多發,局部癥狀多顯著,且累及范圍較廣.依腫瘤所在部位產生相應的體征.40%以上病人有偏癱、約15%有偏側感覺障礙,約10%有失語,5%左右有偏盲.位於小腦者則有眼球震顫、共濟失調等,亦可有後組顱神經癥狀.
診斷
在原發腫瘤已經明確而以後出現顱內占位性病變征象者,診斷不甚困難.在原發癌出現癥狀或被發現之前先有顱內轉移瘤的癥狀,早期診斷常有一定的困難.因此對凡具有顱內腫瘤征象的患者,年齡在中年以上,有軀體其他器官的慢性病史,一般情況較差,病情發展迅速,血沉增快,均應考慮到有顱內轉移瘤的可能,必需作進一步觀察和檢查.應首先攝胸片,以瞭解有無肺及支氣管癌,註意全身淋巴結有無腫大,肝臟是否腫大,甲狀腺、乳房、前列腺有無腫塊,胃腸道、泌尿系統、鼻咽部有無異常.必要時應進一步作各種有關的輔助檢查.CT掃描及MRI檢查對於確診顱內轉移瘤有肯定的價值.如能發現原發癌腫,或於腦脊液中查到癌腫細胞,或淋巴結活檢能找到癌細胞均有助於顱內轉移瘤的確診.
對於無此病史,年齡在40歲以上,出現顱內壓增高癥狀和神經系統定位體征,並且癥狀進展明顯者,應高度懷疑顱內轉移瘤,在行頭顱CT掃描後應註意尋找原發病灶,以進一步明確診斷.對於有輕微癥狀而行頭顱CT掃描,通過CT表現懷疑為轉移瘤者,也應根據原發腫瘤好發部位首先行胸部X線片檢查,必要時行支氣管鏡檢查和胸部CT掃描,還可根據情況有針對性地進行腹部B超、腹部CT、消化道鋇餐、直腸檢查、婦科B超等檢查,以盡可能明確診斷有利於治療.必要時行頭顱MRI檢查以便從影像學上盡可能做出定性診斷.即便如此仍有相當一部分患者在做完顱內手術後仍不能確定腫瘤是否為轉移,隻好根據術中情況及病理檢查結果來盡可能推斷腫瘤來源,再做出相應的檢查,確定原發腫瘤部位.對單發腫瘤術後仍不能確定腫瘤來源的,應密切觀察隨時可能出現的一些癥狀以指導診斷.在神經影像學檢查手段日益發達的今天,除應全面掌握病史及仔細查體外,應努力提高從CT和(或)MRI影像上確診轉移瘤的水平.對於轉移瘤位於皮層下、多發、伴隨明顯腦水腫的病例,診斷並不困難;應提高對單個、腦水腫不明顯轉移瘤病例的診斷水平.
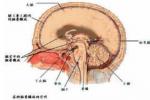
顱內轉移瘤
顱內轉移瘤檢查
一、檢查
血液檢查:一半病人血沉加快,周圍血象白細胞常增多,紅細胞及血紅蛋白減少.
1、頭顱X線片常用於已發生顱骨轉移患者,對出現顱內壓增高征象特別是有松果體移位者更有助於診斷.
2、CT檢查CT是目前診斷顱內轉移瘤的首選檢查手段,不僅在大多數情況下能發現腦轉移瘤,還能顯示轉移瘤的形狀、大小、部位、數目、伴隨腦水腫及繼發腦積水和中線結構移位程度.CT顯示轉移瘤大多位於皮層或皮層下,圓形或類圓形,呈現低密度、等密度、高密度或混雜密度.也可是囊性腫塊,囊腔內可有結節,伴有出血時可顯示出高密度區或液平面.若腫瘤生長快,可顯現出腫瘤中心部分的壞死及囊性變.周圍伴有明顯的低密度指狀水腫,鄰近側裂池或腦池受壓變小或消失,同側側腦室受壓變形、移位,移位明顯者可造成腦幹周圍池部分或全部消失,此時患者病情常常很嚴重.強化後可顯示腫瘤呈環狀均勻或團塊狀強化,強化明顯者常提示腫瘤血供豐富,出血明顯者可掩蓋原有征象,易與腦出血混淆.環狀強化者可與腦膿腫混淆.位於顱後窩者常引起較明顯的梗阻性腦積水,四腦室受壓移位明顯,顱後窩特別是接近顱底病變由於偽影的影響常不易顯示,隻能根據間接征象推斷.丘腦及腦幹的轉移瘤常無明顯的腦水腫.水腫的程度與腫瘤惡性程度無明顯關系.CT骨窗位可清楚顯示顱骨受累情況.硬腦膜外轉移者,可見沿顱板下呈梭形或新月形高密度、等密度病變.彌漫型轉移者可見基底池、橋小腦角池等部位高密度影.
另外,不同病理類型的轉移瘤有其特有的CT表現.如肺腺癌和小細胞未分化癌轉移通常為高密度結節或環狀病變,有均一強化,水腫明顯.鱗癌通常為類圓形低密度腫塊,並有薄的環狀強化,半數為單發.
3、MRI檢查MRI檢查不僅能進一步提供轉移瘤的影像學固有特點,還能發現多個病變而易於診斷.因為MRI比CT能發現更小的腫瘤,且多發性病灶為轉移瘤的特點.對於顱後窩及近顱底的病變由於去除瞭骨質的偽影而易於檢出.典型的轉移瘤表現為長T1、長T2信號,周邊有更長信號的水腫帶,由於T2加權像上水腫常呈明顯長T2信號,因此比T1加權像更易於發現病變,特別是易於發現較小的病變.有些具特征性的轉移瘤的T2加權像上可表現為等信號或略低信號.MRI可清楚顯示轉移瘤鄰近的腦回及重要結構受累情況,有助於指導手術入路,瘤內有出血者可顯示出不同時期出血的特有MRI表現.由於血-腦脊液屏障的破壞,轉移瘤可表現為明顯強化.對彌漫型引起腦膜轉移者可清楚地看出腦膜的增厚而易於檢出.
4、腰椎穿刺絕大多數顱內轉移瘤不應采取此種檢查方式,常用於確定急性白血病、非霍奇金氏淋巴瘤等是否發生瞭顱內轉移,腦脊液查見瘤細胞後可用於指導臨床治療.
二、鑒別
1、腦原發性腫瘤根據病史,特別是晚期全身癌腫患者出現顱內占位時,一般不難鑒別,必要時可作CT等檢查.良性腦原發性腫瘤有其自身特點,易於鑒別.惡性腦膠質細胞瘤,有時難與本病鑒別,需借助活檢.表淺的腦膜轉移瘤須與小的腦膜瘤鑒別,後者往往沒有明顯癥狀和瘤周腦水腫.有顱骨破壞者,尚需與腦膜瘤或顱外病變引起的顱骨改變相鑒別.但是某些腦原發性腫瘤少見情況下可伴有腦轉移瘤,此時明確鑒別是不可能的.文獻報道的原發性腦瘤多為良性,如腦膜瘤、聽神經瘤、垂體瘤等,偶為星形細胞瘤.腦轉移瘤多見於乳腺癌和肺癌,這與腦轉移瘤的一般規律符合,乳腺癌和肺癌為女性和男性常見的腫瘤,均傾向中樞神經系統轉移.這種瘤的轉移機制沒有明確的解釋,可能因為良性腦瘤好發年齡與腦轉移瘤相近,良性腦瘤存活期較長和有較豐富血供及嬌嫩的腫瘤間質,這些為轉移瘤提供瞭有利條件.
2、腦膿腫根據病史和必要的輔助檢查不難與腦轉移瘤鑒別,但少見情況下癌癥患者可因下列因素發生腦膿腫,在診斷時要註意:
(1)癌癥患者全身抵抗力和因長期使用激素導致免疫功能下降,易發生細菌或真菌感染.
(2)顱內或顱底轉移瘤因放療或手術治療造成顱內外交通,便於細菌入侵.
(3)原發或繼發肺癌者常有支氣管阻塞,引起肺膿瘍,從而導致腦膿腫.
3、腦梗死或腦出血屍檢發現15%全身癌腫患者伴有腦血管病,出血性和缺血性各半,其中半數生前可有癥狀,4%~5%為腦內血腫,1%~2%為硬膜下血腫.出血原因多為凝血機制障礙或血小板減少.單純從臨床和CT表現來區別轉移瘤和腦卒中,有時很困難,特別是轉移瘤內出血,如黑色素瘤、絨毛膜上皮癌、支氣管肺癌和腎上腺腫瘤出血者.由於出血常來自小血管,血腫沿神經纖維擴展,使後者發生移位而非破壞,如及時清除血腫,神經功能可望恢復.所以手術不僅可以挽救病人的生命,而且能明確診斷和獲得良好的生存質量,因此,對臨床診斷不明者,應及時開顱.
4、腦豬囊尾蚴病須與多發性腦轉移瘤鑒別.腦囊蟲病患者多有疫水接觸史,典型CT和MRI表現腦實質內多發性散在圓形或橢圓形、局灶性囊腫,大小不等,囊內有小結節.小結節的密度或信號可增強,如不增強則為鈣化灶.病灶周圍有輕度或無腦水腫.由於血清學檢查不可靠,對可疑病人可予試驗性囊蟲藥物治療,並以CT和MRI隨訪,可提高檢出率.
對於起病較緩慢者應與原發性腦瘤鑒別,可借助於以上已述及的顱內轉移瘤的特點、原發癌灶的發現、CT或MRI發現有多發性病灶存在,則顱內轉移瘤的診斷可以確定.對於起病較快者應與腦膿腫作鑒別,通常腦膿腫患者多有明顯的感染史,CT、MRI的表現亦各有不同,可借以區別.腦膜上的廣泛轉移應與腦膜炎相鑒別,前者無感染征象,卻常有明顯的精神癥狀;腦脊液蛋白含量增高,但通常細胞並不明顯增高,中性粒細胞亦很少見到.
顱內轉移瘤預防
一、預防
註意飲食衛生,避免苯並芘、亞硝胺等致癌物質進入體內.講究個人衛生,鍛煉身體,增強抵抗力,防止病毒感染.避免腦部外傷,發生腦外傷時應及時治愈.已患顱內腫瘤的人不宜再生育.日常生活中,應多食用些黃綠色蔬菜和水果,如胡蘿卜、南瓜、西紅柿、萵苣、油白菜、菠菜、大棗、香蕉、蘋果、芒果等.
二、護理